Introducción
La artritis reumatoide (AR) , es una enfermedad inflamatoria crónica de base autoinmune, que afecta principalmente a mujeres. Su etiología es desconocida. La probabilidad de que un individuo desarrolle AR, es equivalente a la prevalencia de la enfermedad en la población general (0.5% a 1%). La herencia de la AR es multigénica, no mendeliana. El asiento tisular del proceso inflamatorio es la membrana sinovial. Se pueden distinguir tres procesos patológicos autónomos pero interactivos en las articulaciones de estos pacientes, la inflamación crónica, la hiperplasia de la membrana sinovial o pannus y una actividad osteoclastogénica incrementada. La membrana sinovial se transforma en un órgano linfoide secundario con presencia, en muchos casos, de centros germinales donde hay una producción local de factor reumatoide (FR) y de anticuerpos contra proteínas propias. El resultado de este proceso inflamatorio es la producción incrementada de citocinasproinflamatorias y quimiocinas, que contribuyen al reclutamiento de nuevas células y al daño articular progresivo. (1)
La incidencia del compromiso reumatoide en el pie se encuentra entre el 85-90% de los pacientes, siendo la primera manifestación en el 15% de ellos. El pie reumatoide compromete principalmente en antepie. Puede también conducir a subluxación y luxación de las cabezas de los metatarsianos. La AR también compromete el retropié y el tobillo, en cerca del 30 al 60% de los casos.
En cuanto a las alteraciones cardiovaculares de la AR, encontramos que la principal causa de muerte en estos pacientes es de origen CV (mayor que los sujetos sanos). Existen varios mecanismos por los que la AR puede llegar a producir daño endotelial, vasculitis subclínica (lo que lleva a injuria vascular), mediadores inflamatorios que activan el complemento, así como disfunción endotelial y alteración del metabolismo lipídico. Este compromiso puede darse en cualquier lecho, incluido el coronario. El compromiso dérmico puede darse como ulceración cutánea incluyendo pioderma gangrenoso, arteritis digital, hemorragias en astilla, hasta en gangrena. Otras manifestaciones dérmicas son la atrofia blanca, livedoreticularis, eritema palmar, fenómeno de Raynaud, infecciones dérmicas entre otras.
El fenómeno de Raynaud es un fenómeno vasoespástico, transitorio, reversible, inducido por el frio o por el estrés. Ocurre en dedos de manos y pies, y menos frecuentemente en nariz, orejas o pezones. Puede ser asimétrico y no afecta todos los dedos. Típicamente los cambios de coloración en la piel son 3: palidez inicial, cianosis y finalmente dedos rojos como expresión de la vasodilatación compensadora. La prevalencia del Reynaud en la población general es aproximadamente el 10%(2).
En un estudio analizando pacientes con esclerodermia y fenómeno de Raynaud se encontró que la gangrena digital se presentó en el 11% de los pacientes y el 12% requirió hospitalización y cirugía(2).
Existen varios tratamientos descritos para el fenómeno de Raynaud, entre los que se mencionan medidas generales como tratamiento del dolor, sobrecalefaccionar al paciente, evitar el estrés, evitar anticonceptivos café y tabaco, evitar el uso de fármacos con acción vasoconstrictora, evitar el frio, remoción quirúrgica del tejido no viable, etc. Medidas farmacológicas: aspirina, heparina de bajo peso molecular, cilostasol, inhibidores de la fosfodiesterasa tipo 5, bloqueadores cálcicos, Bosentán, análogos de prostaciclinas.
No hemos encontrado ningún artículo que describa la utilidad del ozono como terapia útil para el fenómeno de Raynaud, ni el uso de la estrategia TIME para el lecho de la herida en estos casos. El presente reporte aporta una nueva visión sobre el tratamiento de la vasculitis originada por el fenómeno de Raynaud en los pacientes con enfermedades autoinmunes.
La ozonoterapia está indicada en los pacientes que presentan enfermedad isquémica de los miembros inferiores. En estos pacientes logra la mejoría debido a que logra mejorar las propiedades reológicas de la sangre y de la circulación periférica, el aumento del contenido de oxígeno en la sangre arterial y la mejoría de la oxigenación de los tejidos(3,4).
La enfermedad arterial periférica es una de las enfermedades que amenaza las extremidades inferiores y muchas veces termina en amputaciones. La importancia de reportar este caso estriba en que la paciente había sido condenada a una amputación del hálux como mínimo, y al no querer perder parte del miembro, consultó con nosotros para la ozonoterapia y el manejo del lecho de la herida.
HISTORIA CLÍNICA
Paciente femenina de 69 años, ama de casa, casada. Esposo de la paciente con paraplejía debido a accidente de tránsito, y ella es la principal cuidadora. Los antecedentes de la paciente es que padece de artritis reumatoide desde has más de 20 años, HTA de difícil control (tuvo que someterse a una dilatación de la arteria renal). Medicamentos que toma son: Olmesartan/HDTZ 40/12.5 mg una vez al día, Terazocin 5 mg cada noche, Nebilet 5 mg cada día, predinisona 5 mg al día, Insulina HumalogMix 25-20 unidades SC cada 12 horas y Eutirox 100 mg cada día en ayunas y AINE a demanda por dolor de las articulaciones.
Se presenta con historia de 8 días de notar una “heridita” en el hálux, la cual era muy dolorosa. Comienza con remedios caseros y al no funcionar consulta a médico internista quien la diagnostica como un “Fenómeno de Raynauld”, y le indica cilostal. Al no ver mejoría es referida con nosotros para evaluar la úlcera.
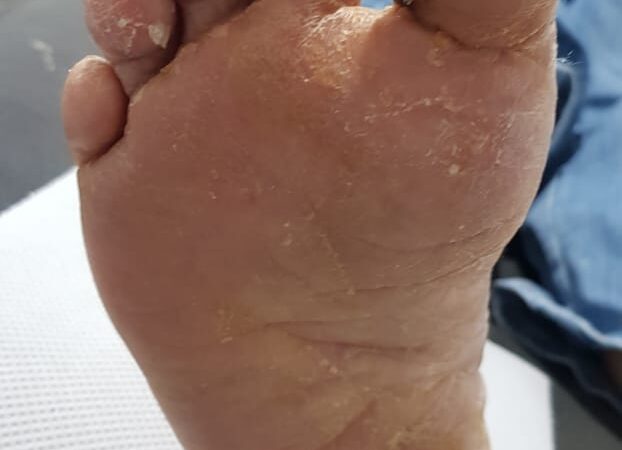
Al examen físico encontramos en hálux derecho en la cara plantar un área de más o menos de 3x 4 cm con capa completamente necrótica, sumamente dolorosa (Fig. 1). ITB de 0.8. Resto de los dedos parecen no tener ninguna secuela o manifestación del fenómeno de Raynauld. Escala análoga del dolor de 9 puntos. El análisis de sangre nos presenta los siguientes parámetros: Hb: 10.9, Ht: 33.4, GB: 8.96 x103, PLT: 215.0 x 103, Tiempo de protrombina: 10.6 seg., INR: 0.97, Tiempo de tromboplastina parcial activada: 19.8 seg., Cr:1.19, Dep de Cr estimada: 40, HbA1c: 15.54, PCR ultrasensible: 0.31.

Fig. 1: evaluación inicial de la paciente. (Fuente propia)
La mayor preocupación manifestada por la paciente era perder el dedo y que posteriormente se le fuera deteriorando el pie hasta tener la necesidad de amputar toda la extremidad.
La paciente fue catalogada como isquemia crítica que amenaza la extremidad, y se decidió no eliminar ningún fármaco que estuviera tomando en ese momento. Solamente se agregó el protocolo de ozonoterapia mediante bolsa en la extremidad y auto hemoterapias mayores según el esquema. Además se utilizó la estrategia TIME para manejar el lecho de la herida en todo su tratamiento.
Las autohemoterapias fueron comenzadas con 20 gammas y fueron aumentando progresivamente cada 3 sesiones hasta llegar a 70 gammas. Fueron en total 35 sesiones. El mismo día que se le colocaba la terapia con ozono, se lo desbridaba y se le colocaba la bolsa con ozono en el miembro afectado. La frecuencia de visitas fue dos veces por semana durante 6 meses hasta darle el alta (figura 2)

Figura 2. Evolución de lesión desde el inicio hasta el alta 6 meses después (fuente propia)
Durante la evolución del caso no hubo efectos adversos o accidentes que obligaran a dejar el tratamiento. La paciente no manifestó ningún efecto no deseado de la terapia.
Discusión:
Hemos enseñado muchas veces que para logar cicatrizar una úlcera, el primer y mas importante paso es hacer el diagnóstico de la causa. Una vez determinado el origen, se vuelve más fácil, al menos en teoría, la resolución de la úlcera. Eliminar el estímulo que produce la isquemia y la necrosis puede resolver por el mismo el cierre de la úlcera. Aunque no existe una prueba (mas que probablemente la biopsia) para medir la vasculitis en el fenómeno de Raynauld, asumimos que la vasculitis de la AR mas el fenómeno antes mencionado, han llevado a una hipoxia sostenida con un consecuente infarto cutáneo.
Es muy probable que en este caso en particular, la vasculitis hay sido reversible, o al menos parcial, ya que la escara fue cediendo poco a poco hasta dar paso a la nueva piel.
Nuestra técnica consiste básicamente en mantener el lecho de la herida lo más limpio posible, evitando infecciones. En un principio se evitó la cura húmeda debido a la presencia de tejido necrótico en el 100% del lecho de la herida, y fue solo hasta que se consideró prudente se comenzó la desbridación con bisturí. La ozonoterapia fue fundamental, ya que al utilizarlo en bolsa en el miembro afectado, evitó las infecciones, y ayudó a mejorar la circulación dérmica, y al utilizarlo vía sistémica, redujo los radicales libres de la hipoxia y la inflamación crónica de la paciente, pero el mejoramiento de las propiedades reológicas de la sangre, fue lo que más impactó sobre la mejoría de la cicatrización.
Aún hacen falta estudios que nos muestren a ciencia cierta el mejoramiento de la microciruclación con el ozono, pero la experiencia clínica aporta una esperanza para los pacientes que de otra forma no tendrían alternativa.
Bibliografia
- Hernán V´lez A., Rojas M. W, Borrego J. Fundamentos de Medicina, Reumatología. 7a ed. Corporación para las Investigaciones biológicas;
- Nitsche A. Raynaud, úlceras digitales y calcinosis en esclerodermia. Reumatol Clínica [Internet]. septiembre de 2012 [citado 12 de octubre de 2020];8(5):270-7. Disponible en: https://linkinghub.elsevier.com/retrieve/pii/S1699258X12000903
- Verrazzo G, Coppola L, Luongo C, Sammartino A, Giunta R, Grassia A, et al. Hyperbaric oxygen, oxygen-ozone therapy, and rheologic parameters of blood in patients with peripheral occlusive arterial disease. Undersea Hyperb Med J Undersea Hyperb Med Soc Inc [Internet]. marzo de 1995;22(1):17-22. Disponible en: http://www.ncbi.nlm.nih.gov/pubmed/7742706
- Documento oficial ISCO3. DECLARACIÓN DE MADRID SOBRE OZONOTERAPIA [Internet]. 2015. Disponible en: http://www.isco3.org